Οι ενημερωτικές πληροφορίες που παρατίθενται είναι αντίστοιχες με εκείνες που η Αμερικάνικη Εταιρεία Χειρουργών Παχέος Εντέρου και Πρωκτού (American Society of Colon and Rectal Surgeons, ASCRS) έχει επιλέξει να βρίσκονται στη διάθεση των ασθενών. Σκοπό έχουν να ενημερώσουν το ευρύ κοινό για τις πιο κοινές παθολογίες (καλοήθεις και κακοήθεις) που αφορούν στο παχύ έντερο, το ορθό και τον πρωκτό. Αυτό δεν σημαίνει ότι ο εκάστοτε ασθενής που θα ανατρέξει σε αυτές και, ενδεχομένως, θα αναγνωρίσει κάποια από τα δικά του συμπτώματα, αυτομάτως είναι και σε θέση με μόνη την ανάγνωσή τους να προβεί σε αυτοδιάγνωση, ή ίσως, και αυτοθεραπεία. Σε καμία περίπτωση δεν ακυρώνεται η επιτακτική ανάγκη και υποχρέωση του ασθενούς να προστρέξει σε έναν εξειδικευμένο χειρουργό, αμέσως μόλις παρατηρήσει το παραμικρό σύμπτωμα.

Το ορθό είναι τα τελευταία 10-12 εκατοστά του παχέος εντέρου. Μαζί με το κόλον αποτελεί το παχύ έντερο. Είναι η θέση αποθήκευσης των κοπράνων πριν από την αποβολή τους διά του πρωκτού.

Ο καρκίνος του ορθού, όπως και του υπόλοιπου παχέος εντέρου ξεκινά από το βλεννογόνο του, δηλαδή από το εσωτερικό χιτώνα του αυλού του ή αλλιώς από την επένδυση του ορθού. Ο καρκίνος του παχέος εντέρου είναι η τρίτη πιο κοινή μορφή καρκίνου στους άνδρες και στις γυναίκες. Περίπου το 5% των πολιτών σε Ευρώπη και Αμερική θα αναπτύξουν καρκίνο του παχέος εντέρου κατά τη διάρκεια της ζωής τους. Ο ορθοκολικός καρκίνος, όπως αλλιώς αποκαλείται ο καρκίνος του παχέος εντέρου μπορεί να θεωρηθεί ιάσιμος, ιδιαίτερα αν ανιχνευθεί σε πρώιμο στάδιο.
ΠΟΙΟΙ ΕΙΝΑΙ ΟΙ ΠΑΡΑΓΟΝΤΕΣ ΚΙΝΔΥΝΟΥ ΓΙΑ ΤΗΝ ΑΝΑΠΤΥΞΗ ΚΑΡΚΙΝΟΥ ΤΟΥ ΟΡΘΟΥ;
Tα ακριβή αίτια του καρκίνου του ορθού, όπως και του υπόλοιπου παχέος εντέρου, δεν είναι γνωστά.
Ο καρκίνος του ορθού είναι πιο πιθανό να εμφανιστεί καθώς οι άνθρωποι μεγαλώνουν και περισσότερο από το 90% των ασθενών θα διαγνωστεί μετά την ηλικία των 50 ετών. Άλλοι παράγοντες κινδύνου περιλαμβάνουν το οικογενειακό ιστορικό καρκίνου του παχέος εντέρου (ειδικά σε στενούς συγγενείς) και το ατομικό ιστορικό φλεγμονώδους νόσου του εντέρου, όπως είναι η ελκώδης κολίτιδα και η νόσος Crohn, η παρουσία πολυπόδων του παχέος εντέρου ή ο καρκίνος άλλων οργάνων.
ΠΡΟΛΑΜΒΑΝΕΤΑΙ Ο ΚΑΡΚΙΝΟΣ ΤΟΥ ΟΡΘΟΥ;
Ο καρκίνος του ορθού μπορεί να προληφθεί. Σχεδόν όλα οι καρκίνοι του ορθού αναπτύσσονται σε έδαφος προϋπαρχόντων πολυπόδων στο ορθό, που σε πρώτη φάση είναι καλοήθεις όγκοι που αναπτύσσονται στο βλεννογόνο του ορθού. Ο εντοπισμός και η αφαίρεση αυτών των πολυπόδων μέσω της κολονοσκόπησης μειώνει τον κίνδυνο εμφάνισης καρκίνου του ορθού. Ο γιατρός σας θα σας δώσει ακριβείς οδηγίες για τις εξειδικευμένες προληπτικές εξετάσεις που μπορείτε να κάνετε βάσει του ατομικού και οικογενειακού σας ιστορικού. Η πρόληψη συνήθως ξεκινά στην ηλικία των 50 ετών σε ασθενείς με μέσο κίνδυνο, ή και σε μικρότερες ηλικίες σε ασθενείς που διατρέχουν υψηλότερο κίνδυνο ανάπτυξης καρκίνου του ορθού, όπως σε αυτούς με οικογενειακό ιστορικό καρκίνο του παχέος εντέρου.
Αν και δεν έχει απολύτως αποδειχθεί, η διατροφή πλούσια σε φυτικές ίνες (δημητριακά ολικής αλέσεως, φρούτα, λαχανικά, ξηρούς καρπούς) και χαμηλή σε λιπαρά είναι ένα διαιτητικό μέτρο που θα μπορούσε να βοηθήσει προς αυτή την κατεύθυνση της πρωτογενούς πρόληψης του καρκίνου του κόλου και του ορθού.
ΠΟΙΑ ΕΙΝΑΙ ΤΑ ΣΥΜΠΤΩΜΑΤΑ ΤΟΥ ΚΑΡΚΙΝΟΥ ΤΟΥ ΟΡΘΟΥ;
Σε πολλές περιπτώσεις, ο καρκίνος του ορθού δεν προκαλεί κανένα σύμπτωμα, αλλά ανιχνεύεται τυχαία κατά τη διάρκεια μιας συνηθισμένης κολονοσκόπησης που γίνεται για προληπτικούς λόγους.
Τα πιο κοινά συμπτώματα του καρκίνου του ορθού είναι η αλλαγή στις συνήθειες του εντέρου, όπως είναι η ξαφνική εμφάνιση δυσκοιλιότητας ή διάρροιας, η αλλαγή του σχήματος των κοπράνων (συνήθως γίνονται πιο στενά) και η παρουσία αίματος στα κόπρανα.
 Επιπλέον, ο ασθενής ενδέχεται να παρουσιάζει πόνο στην πύελο ή στην κατώτερη κοιλιακή χώρα, ανεξήγητη απώλεια βάρους ή αίσθημα κόπωσης. Ειδικά τα δύο πρώτα, δηλαδή το κοιλιακό άλγος και η απότομη απώλεια βάρους είναι κατά κανόνα συμπτώματα που εμφανίζονται σε δεύτερη φάση, υπό την έννοια ότι πιθανώς οφείλονται σε προχωρημένη ή και εκτεταμένη νόσο.
Επιπλέον, ο ασθενής ενδέχεται να παρουσιάζει πόνο στην πύελο ή στην κατώτερη κοιλιακή χώρα, ανεξήγητη απώλεια βάρους ή αίσθημα κόπωσης. Ειδικά τα δύο πρώτα, δηλαδή το κοιλιακό άλγος και η απότομη απώλεια βάρους είναι κατά κανόνα συμπτώματα που εμφανίζονται σε δεύτερη φάση, υπό την έννοια ότι πιθανώς οφείλονται σε προχωρημένη ή και εκτεταμένη νόσο.
Δεν θα πρέπει, όμως, να ξεχνάμε ότι τα ίδια συμπτώματα μπορούν να προκαλέσουν και άλλα προβλήματα υγείας. Για παράδειγμα, η αιμορροϊδοπάθεια δεν προκαλεί καρκίνο του ορθού, αλλά μπορεί να προκαλέσει παρόμοια συμπτώματα. Κάθε ασθενής που παρουσιάζει έστω και ένα από τα παραπάνω συμπτώματα θα πρέπει απαραιτήτως να επισκεφτεί είτε ένα γαστρεντερολόγο είτε έναν εξειδικευμένο χειρουργό παχέος εντέρου και πρωκτού προκειμένου να θέσει τη σωστή διάγνωση όσο το δυνατόν νωρίτερα.
Ποτέ δεν πρέπει τέτοια ύποπτα συμπτώματα, όπως η απώλεια αίματος κατά τις κενώσεις να αποδίδονται βιαστικά ή με επιδερμική προσέγγιση σε αιμορροϊδοπάθεια ή σε άλλη κοινή παθολογία του πρωκτού. Εξάλλου ένας ασθενείς που έχει για χρόνια γνωστές αιμορροϊδες μπορεί, όπως και κάθε άλλος άνθρωπος να προσβληθεί από καρκίνο του ορθού.
ΠΟΙΕΣ ΕΙΝΑΙ ΟΙ ΒΑΣΙΚΕΣ ΕΞΕΤΑΣΕΙΣ ΓΙΑ ΤΗ ΔΙΑΓΝΩΣΗ ΤΟΥ ΚΑΡΚΙΝΟΥ ΤΟΥ ΟΡΘΟΥ;
- Κλινική εξέταση σε συνδυασμό με τη λήψη ενός λεπτομερέστατου ατομικού και οικογενειακού ιστορικού
- Δακτυλική εξέταση

- Πρωκτοσκόπηση: μέσω ενός ειδικού εργαλείου (πρωκτοσκόπιο) ελέγχεται το ορθό

- Κολονοσκόπηση: μέσω ενός ειδικού, λεπτού και εύκαμπτου εργαλείου (κολονοσκόπιο) ελέγχεται το εσωτερικό του παχέος εντέρου και του ορθού για την παρουσία πολυπόδων, μη φυσιολογικών δομών ή καρκίνου
- Βιοψία: πρόκειται για την ιστολογική ανάλυση των κυττάρων ή των ιστών που αφαιρούνται ενδοσκοπικά, ώστε να διαπιστωθεί αν πρόκειται για καρκίνο
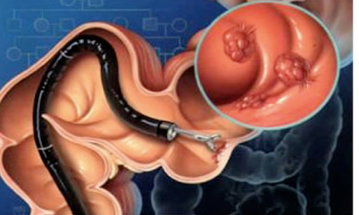
ΠΟΙΟΙ ΠΑΡΑΓΟΝΤΕΣ ΚΑΘΟΡΙΖΟΥΝ ΤΗΝ ΠΡΟΓΝΩΣΗ ΓΙΑ ΤΟΝ ΚΑΡΚΙΝΟ ΤΟΥ ΟΡΘΟΥ;
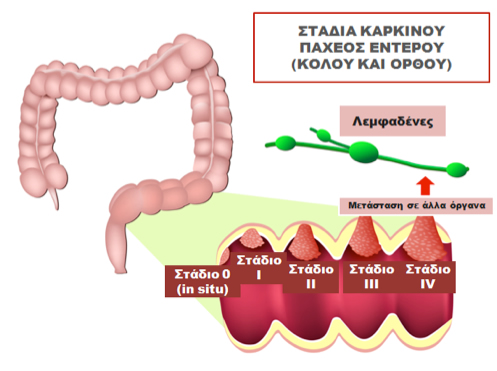
- Το στάδιο του καρκίνου (πόσο προχωρημένος είναι ο καρκίνος). Η σταδιοποίηση του καρκίνου του ορθού είναι ανάλογη με αυτή του υπόλοιπου παχέος εντέρου (για περισσότερες πληροφορίες ο αναγνώστης μπορεί να ανατρέψει στην ενότητα ΚΑΡΚΙΝΟΣ ΠΑΧΕΟΣ ΕΝΤΕΡΟΥ)
- Σε ποιο ακριβώς σημείο του ορθού εντοπίζεται ο καρκίνος – όσο πιο χαμηλά τόσο πιο σύνθετη η αντιμετώπισή του, τόσο πιο τεχνικά δύσκολη και τόσο περισσότερο απαιτεί την εμπλοκή ειδικού χειρουργού παχέος εντέρου, ο οποίος μπορεί να εκτελέσει μία επέμβαση διατήρησης του σφιγκτήρα
- Αν παρατηρείται στένωση ή απόφραξη του εντέρου
- Αν υπάρχει διάτρηση του εντέρου
- Αν είναι εφικτό να αφαιρεθεί χειρουργικά ολόκληρος ο όγκος
- Αν η κλινική εικόνα και η γενικότερη κατάσταση του ασθενούς επιτρέπουν την υποβολή του σε διαφορετικά σχήματα θεραπείας
- Αν ο καρκίνος έχει διαγνωσθεί για πρώτη φορά ή αν πρόκειται για υποτροπή (επανεμφάνιση του καρκίνου στο ίδιο όργανο/σημείο)
ΣΤΑΔΙΟΠΟΙΗΣΗ ΤΟΥ ΚΑΡΚΙΝΟΥ ΤΟΥ ΟΡΘΟΥ
Αξονική τομογραφία (CT): μπορεί να ανιχνεύσει με ακρίβεια την παρουσία των καρκινικών κυττάρων που έχουν εξαπλωθεί έξω από το ορθό, δηλαδή την παρουσία απομακρυσμένων μεταστάσεων.
Μέτρηση του καρκινικού δείκτη CEA, ο οποίος είναι ο μοναδικός που έχει αξία στην παρακολούθηση των ασθενών με καρκίνο του παχέος εντέρου.
Τομογραφία εκπομπής ποζιτρονίων (ΡΕΤ scan): χρησιμοποιείται στις περιπτώσεις που υπάρχει υποψία υποτροπής, δηλαδή επανεμφάνισης του καρκίνου του ορθού μετά από τη χειρουργική αφαίρεσή του.
Mαγνητική τομογραφία (MRI): είναι πολύ χρήσιμη για την τοπική σταδιοποίηση, δηλαδή συμβάλλει στο να καθοριστεί αν ο όγκος έχει εξαπλωθεί μέσω του τοιχώματος του ορθού και αν έχει εισβάλει σε παρακείμενες δομές. Έτσι λαμβάνεται απόφαση για το αν χρειαστεί να δοθεί ακτινοβολία πριν από το χειρουργείο για τον καρκίνο, όπως και εκτιμάται αν ο σφιγκτήρας δεν διηθείται από καρκίνο οπότε και μπορεί να διασωθεί.
Ενδοσκοπικό υπερηχογράφημα (EUS): σήμερα έχει υποκατασταθεί από τη μαγνητική τομογραφία και χρησιμοποιείται μόνο για τους πολύποδες του ορθού, οπότε και διακρίνει εάν αυτοί έχουν εξαλλαγεί σε κάποιο πρώϊμο καρκίνο του ορθού.
ΠΩΣ ΑΝΤΙΜΕΤΩΠΙΖΕΤΑΙ Ο ΚΑΡΚΙΝΟΣ ΤΟΥ ΟΡΘΟΥ;
Αν θέλουμε να μιλάμε για οριστική θεραπεία, η χειρουργική επέμβαση για την αφαίρεση του καρκίνου του ορθού είναι σχεδόν πάντα απαραίτητη. Ανάλογα με τη θέση και το στάδιο του καρκίνου, αυτή μπορεί να πραγματοποιηθεί είτε διαπρωκτικά (μέσω του πρωκτού) είτε διακοιλιακά.
Διαπρωκτικές τοπικές επεμβάσεις
Σε μία τοπική αφαίρεση του καρκίνου του ορθού, ο ειδικός χειρουργός δεν χρειάζεται να εισέλθει στην κοιλιά και να εκτελέσει μία μεγάλη επέμβαση. Η επέμβαση διενεργείται χρησιμοποιώντας ειδικό εξοπλισμό διά του πρωκτού. Ο όγκος και ένα τμήμα περιβάλλοντα φυσιολογικού βλεννογόνου αφαιρούνται και απομακρύνονται από το ορθό. Το υπόλοιπο ορθό και ο σφιγκτήρας παραμένουν άθικτα. Έτσι διατηρείται το φυσιολογικό ορθό. Δεν αφαιρούνται λεμφαδένες, ούτε το λίπος που περιβάλλει το ορθό, όπου μπορεί να βρίσκονται καρκινικά κύτταρα, Για αυτό αυτές οι τοπικές διαπρωκτικές τεχνικές πρέπει να εφαρμόζονται αυστηρά μόνο σε πρώιμους καρκίνους του ορθού που έχουν μικρές πιθανότητες να έχουν διασπαρθεί στους λεμφαδένες και πάντα μετά από πλήρη ενημέρωση του ασθενή και αποδοχή από μέρους του ότι μία τέτοιθα επέμβαση δεν είναι η ριζική. Επίσης εφαρμόζονται σε ασθενείς που δεν αντέχουν μία μεγάλη διακοιλιακή επέμβαση λόγω ηλικίας ή λόγω συνυπαρχόντων σοβαρών προβλημάτων υγείας. Οι διαπρωκτικές τοπικές τεχνικές, ωστόσο, είναι άριστες επιλογές φια την αντιμετώπιση πολυπόδων του ορθού που δεν περιέχουν καρκίνο.

Η πλέον εξελιγμένη και σύγχρονη διαπρωκτική τεχνική είναι η TAMIS (Ελάχιστα επεμβατική διαπρωκτική χειρουργική), η οποία πέρα από το ειδικό εργαλείο πρόσβασης στο ορθό διά του πρωκτού, χρησιμοποιεί και τα ειδικά λαπαροσκοπικά εργαλεία.
Διακοιλιακές επεμβάσεις
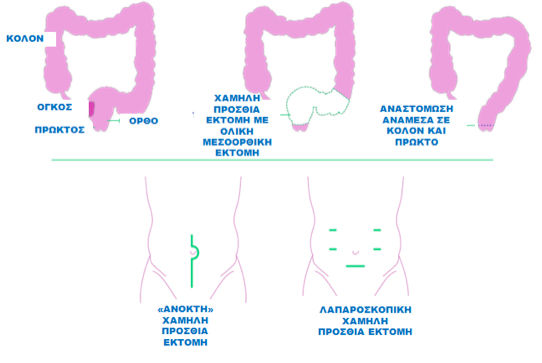
Η βασική διακοιλιακή επέμβαση που εφαρμόζεται σε διάφορες παραλλαγές για την αντιμετώπιση του καρκίνου του ορθού καλείται χαμηλή πρόσθια εκτομή. Στα έμπειρα χέρια των εξειδικευμένων χειρουργών παχέος εντέρου εφαρμόζεται και σε καρκίνους που βρίσκονται χαμηλά στο ορθό, δηλαδή κοντά στο σφιγκτήρα του πρωκτού.
Κατά την επέμβαση αυτή αφαιρείται το ορθό μαζί με το λίπος που το περιβάλλει, το οποίο αποκαλείται μεσοορθό. Η τεχνική αυτή είναι ονομάζεται ολική μεσοορθική εκτομή και πρέπει να γίνεται με τον καλύτερο τεχνικά τρόπο, διότι το μεσοορθό περιέχει λεμφαδένες και καρκινικά κύτταρα που έχουν διαφύγει και έχουν εμφυτευθεί εκεί. Οι χειρουργοί παχέος εντέρου έχουν ειδικά εκπαιδευθεί στην ολική μεσοορθική εκτομή, η οοία είναι και αυτή που μείωσε σημαντικά τις υποτροπές από τον καρκίνο του ορθού, οι οποίες ήταν και η κύρια αιτία κακής έκβασης των ασθενών παλαιότερα.
Μετά την αφαίρεση του παθολογικού τμήματος του παχέος εντέρου, το κόλον συνδέεται με το κατώτερο ορθό ή με τον πρωκτό, μία διαδικασία που ονομάζεται αναστόμωση. Έτσι ο ασθενής έχει τη δυνατότητα μελλοντικά να αφοδεύει από τη φυσιολογική οδό, δηλαδή από τον πρωκτό και να διατηρεί το σφιγκτήρα του.
Η χαμηλή πρόσθια εκτομή μπορεί να πραγματοποιηθεί είτε «ανοικτά» με τον παραδοσιακό τρόπο ή λαπαροσκοπικά.
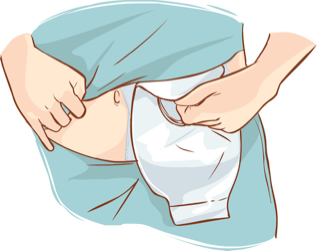
Κάποιες φορές, όταν η αναστόμωση γίνεται πολύ χαμηλά ή όταν έχει προηγηθεί ακτινοβολία πριν από το χειρουργείο, προτιμάται να διενεργείται στο τέλος της επέμβασης, μία προσωρινή «παρά φύσιν» έδρα, που ονομάζεται προστατευτική ειλεοστομία, Για αυτήν το τελευταίο τμήμα του λεπτού εντέρου φέρεται έξω από το κοιλιακό τοίχωμα στη δεξιά κάτω πλευρά του και καθηλώνεται εκεί αφού ο χειρουργός το ανοίξει. Το εντερικό περιεχόμενο βγαίνει έξω από το σώμα μέσα σε ένα ειδικό σάκκο στομίας, που προσαρμόζεται γύρω από την ειλεοστομία. Έτσι το εντερικό περιεχόμενο δεν περνά μέσα στο παχύ έντερο, οπότε και δεν σχηματίζονται κόπρανα που θα αποβληθούν από τον πρωκτό. Με αυτόν τον τρόπο αποφεύγεται η δίοδος κοπράνων μέσα από την ευάλωτη νεοσχηματισμένη αναστόμωση, οπότε και οι πιθανότητες διάσπασής της, δηλαδή καταστροφής της, ελαττώνονται δραματικά. Αυτό είναι απαραίτητο για λίγους μήνες, οπότε αφού διασφαλιστεί η καλή επούλωση της αναστόμωσης, με μία μικρή επέμβαση η προστατευτική ειλεοστομία συγκλείεται και αποκαθίσταται η συνέχεια της πεπτικής οδού. Έτσι ο ασθενής τελικά αφοδεύει κανονικά.

Σε κάποιες περιπτώσεις, όταν ο καρκίνος είναι τοπικά πολύ προχωρημένος και έχει εισβάλει μέσα στο σφιγκτήρα του πρωκτού, η χαμηλή πρόσθια εκτομή δεν είναι ούτε εφικτή ούτε και δόκιμη επιλογή. Σε μία τέτοια περίπτωση διενεργείτια η κοιλιοπερινεϊκή εκτομή, οπότε αφαιρείται και ο πρωκτός με το σφιγκτήρα που τον περιβάλλει. Δημιουργείται μία μόνιμη «παρά φύσιν» έδρα στην αριστερή κάτω κοιλιακή χώρα από το κόλον που απομένει, η οποία λέγεται κολοστομία. Ο ασθενής δεν έχει πια τη δυνατότητα να αφοδεύει κανονικά και τα κόπρανα αποβάλλονται από την κολοστομία.
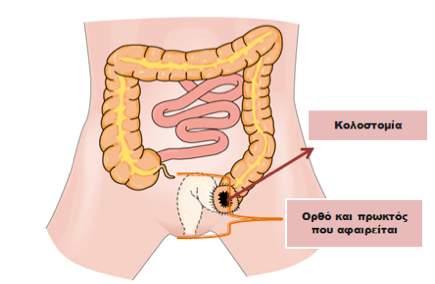
Η κοιλιοπερινεϊκή εκτομή διενεργείτο πολύ συχνότερα παλαιά από ότι σήμερα, που οι τεχνικές δυνατότητες και η εξειδίκευση των χειρουργών έχουν αυξήσει σημαντικά τη συχνότητα των επεμβάσεων διάσωσης του σφιγκτήρα. Επίσης σε μεγάλους όγκους, οπότε ο κίνδυνος απώλειας του σφιγκτήρα κατά το χειρουργείο αυξάνεται προτιμάται η χορήγηση ακτινοβολίας πριν αό το χειρουργείο. Έτσι ο όγκος συνήθως μικραίνει και αυτό αυξάνει την πιθανότητα διενέργειας μίας χαμηλής πρόσθιας εκτομής, δηλαδή μιας σφιγκτηροσωστικής επέμβασης. Βέβαια και η ακτινοβολία δεν είναι άμοιρη επιπλοκών, ούτε και απαιτείται σε όλους τους ασθενείς που προσβάλλονται από καρκίνο στο ορθό. Η απόφαση συνήθως προκύπτει από τη συνεργασία του χειρουργού παχέος εντέρου με τον ογκολόγο και τον ακτινοθεραπευτή. Γενικά, αν λάβει κανείς υπόψη το γεγονός ότι οι ασθενείς με καρκίνο του ορθού μπορεί να χρειαστεί να ανεχτούν και την παρουσία στομίας για μικρό χρονικό διάστημα ή και για πάντα και το ότι, τουλάχιστον σε πολλές χώρες του Δυτικού κόσμου, παρέχεται για αυτό το λόγο ειδική υποστήριξη από ειδικές νοσηλεύτριες για τις στομίες, τότε η όλη αντιμετώπιση του καρκίνου του ορθού καθίσταται μία διαδικασία που απαιτεί τη συνεργασία πολλών επαγγελματιών υγείας. Αυτή είναι γνωστή ως πολυδύναμη αντιμετώπιση του καρκίνου του ορθού.
ΠΩΣ ΠΑΡΑΚΟΛΟΥΘΕΙΤΑΙ Ο ΑΣΘΕΝΗΣ ΜΕΤΑ ΤΗΝ ΘΕΡΑΠΕΙΑ;
Μετά τη θεραπεία οι ασθενείς με καρκίνο του ορθού υποβάλλονται σε αιματολογικές εξετάσεις για καρκινικούς δείκτες, για να υπολογιστεί η ποσότητα του CEA (μία ουσία που ενδέχεται να αυξηθεί, όταν ο ασθενής πάσχει από καρκίνο) στο αίμα. Η αξονική τομογραφία άνω και κάτω κοιλίας, η κλινική εξέταση και η κολονοσκόπηση είναι οι βασικότερες εξετάσεις της μετεγχειρητικής παρακολούθησης και πραγματοποιούνται συστηματικά σε χρονικά διαστήματα που ορίζει ο θεράπων ιατρός βάσει του σταδίου του καρκίνου και του ιστορικού του ασθενούς.
ΤΙ ΕΙΝΑΙ Ο ΧΕΙΡΟΥΡΓΟΣ ΠΑΧΕΟΣ ΕΝΤΕΡΟΥ ΚΑΙ ΠΡΩΚΤΟΥ;
Οι χειρουργοί παχέος εντέρου και πρωκτού είναι ειδικοί στη χειρουργική και στη μη χειρουργική θεραπεία των παθήσεων του παχέος εντέρου, του ορθού και του πρωκτού. Έχουν ολοκληρώσει ένα πλήρως δομημένο πρόγραμμα εξειδίκευσης και προηγμένης χειρουργικής εκπαίδευσης στη θεραπεία των ασθενειών αυτών, ενώ προηγουμένως έχουν πλήρως καταρτιστεί στη γενική χειρουργική και έχουν λάβει το σχετικό τίτλο ειδικότητας. Συνήθως έχουν πιστοποιηθεί ως ειδικοί χειρουργοί, έχοντας λάβει τίτλο εξειδίκευσης μετά την επιτυχή συμμετοχή τους σε σχετικές Ευρωπαϊκές ή Αμερικανικές εξετάσεις εξειδίκευσης. Είναι εξαιρετικά έμπειροι στην αντιμετώπιση τόσο των καλοήθων, όσο και των κακοήθων νόσων του παχέος εντέρου, του ορθού και του πρωκτού και είναι σε θέση να αξιολογήσουν διαγνωστικά, να οργανώσουν τον απαραίτητο έλεγχο των ασθενών, να προτείνουν την κατάλληλη θεραπευτική στρατηγική και να προβούν στην εξειδικευμένη χειρουργική θεραπεία των παθήσεων που άπτονται του ειδικότερου γνωστικού τους αντικειμένου.














